Megan Sax, MD y James L. Whiteside, MD
anticonceptivo_FFHA2019_espanol
Que hay disponible?
Elegir un método anticonceptivo puede ser abrumador. Los métodos anticonceptivos reversibles más utilizados en los Estados Unidos son:
- anticonceptivos orales
- dispositivo intra-uterino (DIU)
- implantes transdermicos
- metodos de barrera (: condón masculino)1
Amigos, familiares, e Internet esta repletos de historias donde los anticonceptivos fallan o tienen reacciones adversas y estas historias pueden tener una gran influencia que no siempre está en línea con los hechos.2 Sin embargo, conocer estos hechos es fundamental para determinar qué tipo de método funcionará mejor para vos.
Anticoncepción altamente eficaz
El mejor momento para elegir su anticonceptivo es determinando cuándo planea tener una familia, si esto es una posibilidad. Si no desea quedar embarazada el próximo año, un dispositivo anticonceptivo reversible de acción prolongada (LARC, por sus siglas en inglés) puede ser una buena opción.
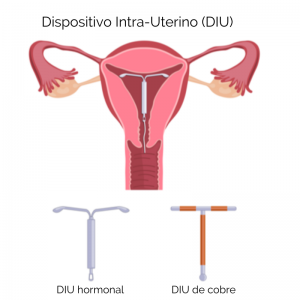 LARCs incluye el implante colocado debajo de la piel, en la parte superior e interna del brazo (nombre de marca Nexplanon) y el DIU. Los DIU se colocan dentro del útero (consulte la Figura 1). Tienen cobre (nombre de marca ParaGard) u hormonas (nombres de marca: Mirena, Lilleta, Skyla, Kyleena) para evitar que ocurra un embarazo. Los LARC son la forma anticonceptiva reversible más efectiva. Menos del 1% de los usuarios experimentan embarazos no deseados durante el primer año de uso. El implante Nexplanon es efectivo durante 3 años. El DIU hormonal se puede usar por 3 a 5 años, dependiendo de la marca. El DIU de cobre funciona hasta 10 años. Estos dispositivos son insertados y retirados por personal de salud entrenada.
LARCs incluye el implante colocado debajo de la piel, en la parte superior e interna del brazo (nombre de marca Nexplanon) y el DIU. Los DIU se colocan dentro del útero (consulte la Figura 1). Tienen cobre (nombre de marca ParaGard) u hormonas (nombres de marca: Mirena, Lilleta, Skyla, Kyleena) para evitar que ocurra un embarazo. Los LARC son la forma anticonceptiva reversible más efectiva. Menos del 1% de los usuarios experimentan embarazos no deseados durante el primer año de uso. El implante Nexplanon es efectivo durante 3 años. El DIU hormonal se puede usar por 3 a 5 años, dependiendo de la marca. El DIU de cobre funciona hasta 10 años. Estos dispositivos son insertados y retirados por personal de salud entrenada.
Tanto el implante como el DIU hormonal contienen un tipo de progesterona, la hormona del embarazo. Es denominada así porque acciona sobre la capa interna del utero emulando un embarazo. La progestina es un pariente químico de la progesterona. Estas son utilizadas frecuentemente en cualquier forma de anticonceptivo hormonal.
Las mujeres que usan dispositivos que contienen progestin a menudo experiments cambios en su sangrado menstrual. Mas del 70% de mujeres que usan DIU Mirena tienen periodos de poco sangrado luego de un año de uso, y una de cada cinco mujeres dejan de sangrar por completo. No tener sangrado menstrual no es malo para la salud de la mujer o para su útero. Esto no afecta la posibilidad de tener un bebe en el futuro. El Nexplanon también produce sangrado escaso; sin embargo, algunas mujeres tienen sangrado menstrual abundante durante los primeros meses luego de su colocación.
Tal cual LARCS, las inyecciones contraceptivas (marca Depo-Provera) tienen otra forma de progestina. No dura tanto tiempo. Las inyecciones se colocan justo debajo de la piel en la cadera o el brazo cada tres meses. Los efectos secundarios comunes de la inyección son:
- menstruaciones irregulares
- ganancia de peso
- dolor de cabeza
- disminución de la densidad ósea
- menstruaciones escasas o su ausencia
Anticoncepción moderadamente eficaz
Después de los LARCs y las inyecciones, la forma mas efectiva para control de la natalidad son las pildoras anticonceptivas orales (conocidas también como “la pastilla”). La pastilla es una gran option para aquella mujer que puede recordar tomarla todos los días. Muchas píldoras incluyen algún tipo de estrógeno. Las hormonas de tipo estrógeno estimulan la capa interna del útero y son las que predominan en una mujer pre-menopausica no embarazada.
 Tomar estrógeno oral estimula el mecanismo de coagulación del cuerpo, por lo que las mujeres con los siguientes antecedentes no deben usar un tipo de anticoncepción con estrógeno:
Tomar estrógeno oral estimula el mecanismo de coagulación del cuerpo, por lo que las mujeres con los siguientes antecedentes no deben usar un tipo de anticoncepción con estrógeno:
- historia de hipertensión
- historia de migrañas con cambios visuales (llamado “aura”)
- antecedentes familiares o personales de trombosis
- mujeres tabaquistas mayores de 35 años
Hay dos tipos de anticonceptivos hormonales que se absorben a través de la piel. El parche (marca Xulane) y el anillo vaginal (marca NuvaRing) son tan efectivos como la píldora.7 El parche puede ser colocado en la espalda, abdomen, cara externa del brazo, o nalgas. Se deja por tres semanas y es retirado durante una. Durante la semana sin parche, tendras tu menstruación. Luego de esa semana, un nuevo parche es colocado por otras tres semanas.
De igual manera, el anillo es colocado en la vagina por tres semanas y retirado por una semana, y tendrás tu menstruación. Al igual que el parche, luego de esa semana, se coloca un nuevo anillo. El anillo puede removerse para tener relaciones pero no debe estar afuera más de tres horas seguidas y no debe retirarse más de una vez en un período de 24 horas.
Anticoncepción menos efectiva
Los métodos de barrera, como los condones masculinos, son menos efectivos que los LARC y los métodos hormonales para el control de la natalidad. De hecho, después de un año de usar condones para prevenir el embarazo, casi 1 de cada 5 mujeres quedará embarazada. Sin embargo, los condones son los mejores para prevenir las enfermedades de transmisión sexual (ETS).
 Usar condones asociado a LARC, píldora o parches es una buena estrategia.
Usar condones asociado a LARC, píldora o parches es una buena estrategia.
Por último, pero no menos importante, existe el método natural de planificación familiar. En este método, una mujer es consciente de su ovulación, moco cervical (secreciones vaginales) y temperatura corporal basal. El uso típico de este método conducirá al embarazo en una de cada cuatro mujeres. Puede funcionar mejor para las mujeres con ciclos menstruales muy regulares. La mejor manera de determinar cuándo está ovulando es hacer un seguimiento de su período menstrual durante un año. El primer día de su ciclo es el primer día de su período menstrual. El último día de su ciclo es el último día antes de su próximo período menstrual. Una vez que haya registrado los ciclos menstruales durante un año, reste 18 días del ciclo más corto y 11 de su ciclo más largo. Estos dos números son días entre los cuales no debe tener relaciones sexuales ya que puede estar ovulando (liberando un óvulo) y podría quedar embarazada. Otras formas de averiguar si está ovulando es mediante la inspección del moco cervical o la temperatura de su cuerpo. Un aumento en la secreción cervical, elástica y transparente con un ligero aumento en la temperatura corporal pueden significar que está ovulando.
¿Que debieras hacer?
Es importante conocer su seguro medico de salud antes de programar su cita para hablar sobre anticoncepción. La Ley de Asistencia Asequible exige que todos los seguros de salud privados proporcionen anticonceptivos gratuitos. La mayoría de los programas de Medicaid cubren la inserción y extracción de dispositivos LARC. Algunos centros médicos académicos proporcionarán dispositivos LARC gratuitos a los pacientes que califican. Para los pacientes que tienen dificultades para acudir a la cita con el médico, es importante saber si se necesitan 1 o 2 citas para comenzar la anticoncepción. Algunos médicos ven la primera cita como una cita de «asesoramiento» para evaluar las ETS y discutir posibles métodos anticonceptivos. Llame antes a su médico para averiguarlo.
Después de comenzar su nueva forma de anticoncepción, puede experimentar algunos efectos secundarios. Es aconsejable darle a su nuevo método anticonceptivo al menos un período de prueba de tres meses. Si después de tres meses sigue teniendo efectos secundarios o no está satisfecho, puede ser el momento de probar otra forma de anticoncepción. Si experimenta sangrado abundante, dolor durante el período menstrual o dolor durante las relaciones sexuales, siempre es importante ponerse en contacto con su médico y consultarle.
Por encima de todo, recuerde que la anticoncepción es una decisión personal y que su mejor fuente de orientación es su médico o los recursos confiables que se presentan en este artículo.
Consejos Utiles
- Las mujeres que usan dispositivos anticonceptivos reversibles de acción prolongada (LARC), como la varilla implantable (Nexplanon), el DIU hormonal (Mirena, Lilleta, Skyla, Kyleena) o el DIU de cobre (ParaGard) tienen menos de 1% de probabilidades de quedar embarazadas dentro de uno año de inserción.
- Los dispositivos LARC deben ser insertados y retirados por un médico y están aprobados por 3 a 10 años de años, según el método.
- La varilla implantable puede ser utilizada hasta tres años.
- El DIU hormonal Mirena puede ser utilizado hasta cinco años.
- Los DIUs hormonales Lilleta, Skyla, and Kyleena son actualmente utilizados en un termino de 3 años.
- El DIU de cobre ParaGard podría ser utilizado hasta 10 años.
- las mujeres que utilizan métodos anticonceptivos con progesterona pueden tener menstruaciones escasas, irregulares o ausentes.
- Los métodos anticonceptivos que contienen estrógenos, como las pastillas, el parche y anillo vaginal, no debieran ser utilizados por mujeres con hipertensión, migrañas con aura, antecedentes de trombosis, fumadoras mayores de 35 años.
- Los métodos de barrera como los condones masculinos son menos efectivos que los LARCs y otros anticonceptivos hormonales para el control de la natalidad. Asociarlos a otro método anticonceptivo es aconsejable ya que son los únicos para prevenir las enfermedades de transmisión sexual.
- La planificación familiar natural requiere mucho autoconocimiento y un monitoreo cuidadoso.
- Asegúrese de ponerse en contacto con el consultorio de su médico antes de su visita para obtener anticonceptivos y averiguar si necesitará 1 o 2 visitas al consultorio para comenzar a usar anticonceptivos.
Recursos Adicionales
Para comparar métodos anticonceptivos o aprender otras formas adicionales que no fueron cubiertas por este artículo, recomendamos visitar este website https://www.bedsider.org/es
Referencias
- Daniels, K., et al, Current contraceptive status among women aged 15-44: United States, 2011-2013, National Health Statistics Reports, No. 173, http://www.cdc.gov/nchs/data/databriefs/db173.pdf
- Madden, T. (2013). Influence of friends; and family’s contraceptive experience on contraceptive decision. Contraception 88 (3): 436.
- Centers for Disease Control and Prevention (2011). Effectiveness of Family Planning Methods. U.S. department of health and Human Services. Retrieved from: http://www.cdc.gov/reproductivehealth/unintendedpregnancy/pdf/contraceptive_methods_508.pdf
- Dhamangaonkar, PC, et al (2015). Levonorgestrel intrauterine system (Mirena): an emerging tool for conservative treatment of abnormal uterine bleeding. Journal of Mid-Life Health 6 (1): 26-30.
- Darney, PD, et al (2018). Amenorrhea rates and predictors during 1 year of levonorgestrel 52mg intrauterine system use. Contraception 97(3): 210-214.
- Wahab, NA, et al (2015). A clinical evaluation of bleeding patterns, adverse effects, and satisfaction with the subdermal etonogestrel implant among postpartum and non-postpartum users. International Journal of Gynecology and Obstetrics 132 (2): 237-238.
- Lopez-Picado, A, et al (2017). Efficacy and side-effects of the ethinylestradiol and etonogestrel contraceptive vaginal ring: a systematic review and meta-analysis. European Journal of Contraception and Reproductive Health Care 22 (2): 131-146.
Acerca de los Autores

Megan Sax, MD, es una residente Ob/Gyn en la Universidad de Cincinnati en Cincinnati, Ohio. Sus intereses incluye Endocrinologia Reproductiva, Planeamiento Familiar, y salud publica y politica.
No presenta conflictos de intereses

James L. Whiteside, MD, MA, MHA, FACOG, FACS esta en el Departmento de Obstetricia y Ginecología en la Universidad de Cincinnati, College of Medicine, Cincinnati, Ohio.
No presenta conflictos de intereses






